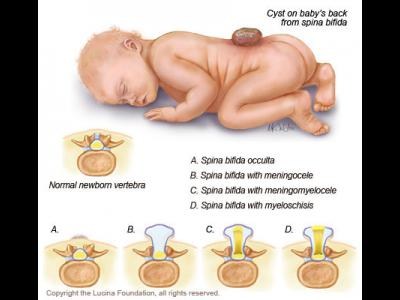
Spina bifida
Spina bifida (SB) desemnează o malformație congenitală osoasă, localizată la nivelul coloanei vertebrale, caracterizată prin dezvoltarea embrionului cu un defect de închidere a părții anterioare a vertebrelor, care se constituie la sfârsitul primei luni de dezvoltare embrionară.
Cea mai comună formă este mielomeningocelul ce reprezintă o formaţiune chistică ce conţine ţesut nervos (nervi şi măduvă) neacoperit de tegument.
Spina Bifida este o afecţiune care cauzează disfuncţii ale aparatului loco-motor la copii, aflându-se pe locul doi în ceea ce priveşte incidenţa imediat după paralizia cerebrală.
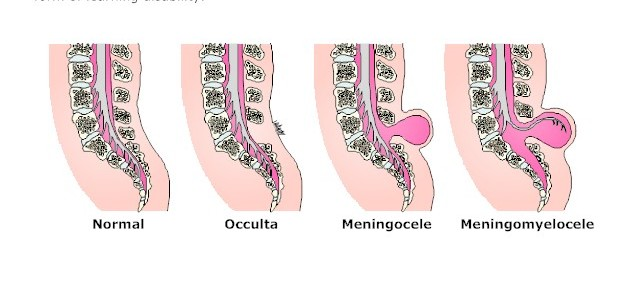
Spina bifida occultă– este forma uşoară ca manifestări, foarte adesea asimptomatică, doar cu defect de închidere a unor vertebre, fără hernie de ţesut nervos, relativ frecventă (10% din populatie), fără consecințe, depistabilă doar radiologic. Dispare la vârsta de 17- 18 ani.
Meningocelul pur – (numit curent spină bifidă) – cu hernie de ţesut medular și nervos – este forma moderat severă, măduva nu este lezată, poate fi rezolvată chirugical cu/fără sechele neurologice la nivelul nervilor spinali.
Mielomeningocel– localizat lombar sau sacral, cea mai severă formă, o porţiune din măduvă herniază, în unele cazuri fiind acoperită de tegument, alteori nu, cu expunerea țesuturilor nervoase.
- Etiologie
Există mulţi factori care pot duce la apariţia spinei bifide iar predispoziţia genetică poate fi favorizată de existenţa a numeroşi factori de mediu. Mai multe studii au subliniat impactul negativ unui nivel scăzut de acid folic în corpul mamei înaintea concepţiei. Utilizarea de către mamă a acidului valproic, împotriva convulsiilor epileptice, poate de asemenea să inducă această malformaţie la copii. Recent au fost studiate efectele hipertermiei datorate folosirii saunelor, băilor fierbinţi şi păturilor electrice ca şi febră în timpul primului trimestru de sarcină. Doar băile fierbinţi au părut să ducă la creşterea riscului de apariţie a spinei bifida.
Creierul şi măduva spinării se dezvoltă în primele 28 zile ale sarcinii. Din motive necunoscute încă, anumiţi factori interferă cu formarea ţesutului nervos. Cauzele nu sunt cunoscute cu precizie. Numerosi factori par să intervină:
- factori geografici sau etnici ;
- circumstanțe particulare ale sarcinii – febră în primele luni, consum de medicamente, carență nutrițională în zinc şi folaţi (acid folic);
- abuzul de alcool în primul trimestru de sarcină,
- diabetul matern,
- un antecedent familial.
Circa 90% din cazuri pot fi detectate ecografic în primele 3 luni de sarcină.
- Manifestări clinice
Spina Bifida SB este un defect congenital caracterizat prin formarea incompletă a măduvei spinării şi a structurilor ce o protejează (la exterior). Acest defect apare în timpul primei luni de sarcină.
Manifestările clinice cele mai frecvente ale mielomeningocelului sunt:
- paraliziile membrelor inferioare
- tulburările de sensibilitate cutanată
- ulcerele cutanate de presiune
- absenţa controlului urinar şi al defecaţiei
- deformările musculo-scheletale
Pentru alte tipuri de spina bifida, aceste manifestări variază în funcţie de gradul şi nivelul de interesare/lezare a structurilor nervoase.
- Caracteristici comune:
- Slăbiciune musculară (hipotonie) la nivelul membrelor inferioare.
- Paralizie sub nivelul lezional medular până la paraplegie completă.
- Hipo/anestezie sublezională.
- Afectarea/incapacitatea controlului sfincterian urinar şi anal.
- Deficit de creştere şi dezvoltare a copilului.
- Dificultate la procesele de învăţare.
- Tulburări de atenţie.
- Tulburări ale limbajului scris şi vorbit.
- Anomalii de mişcare şi locomotorii.
- Afectarea fitness-ului (capacitate de efort), uneori şi datorită obezităţii (frecventă).
- Afectarea abilităţilor membrului superior.
- Risc crescut de scolioză
- Alergia la latex (cauciuc natural).
Copii/pacienţii cu spina bifida sunt afectaţi motor în grade diferite, de la afectare uşoară până tulburări severe:
- Membrul inferior– tulburări de mişcare (motricitate redusă până la incapacitatea de a merge), reducerea sensibilităţii extero- şi proprioceptive, tulburări trofice până la leziuni tegumentare şi escare.
- Probleme urinare – incontinenţa urinară, variații anormale de volum cu risc de reziduuri, infecții, fibroza vezicală și suferința renală.
- Probleme intestinale– incontinenţa anală, intestinul terminal : suferinţă anală, rectală, constipaţie, falsă diaree.
- Probleme genito-sexuale : perturbări ale sensibilitatii, ale activitatii sexuale.
- Probleme ortopedice: Apar defomări articulare datorită dezechilibrelor musculare în contextul parezei/paraliziei totale. Chirurgia ortopedică poate fi indicată numai în situaţia în care obiectivul este recuperarea funcţională: facilitarea mersului, poziţiei şezând.
- Piciorul strâmb, deformat este prezent la copiii cu leziuni medulare lombare sau mai înalte. Ca şi în cazul piciorului stâmb congenital, intervenţia chirugicală este precedată de manipulari care au ca scop corectarea atitudinilor vicioase si mentinerea acestor corectari.
- Scolioza poate fi congenitală (datorită malformaţiei vertebrale) sau dobândită prin dezechilibrele musculare. Corsetele ortopedice nu ameliorează progresia scoliozei paralitice, dar facilitează ridicarea în poziţie şezând, mai ales la copii cu leziuni toracice.
Datorită paraliziei, şi imobilizării prelungite, copiii cu mielomeningocel pot dezvolta osteopenie cu risc crescut de fracturi.
- Recuperarea în spina bifida
Evaluarea severităţii afectărilor
- Forme benigne
Formele denumite benigne fac să apară tulburări sfincteriene şi defomări ortopedice la nivelul membrelor inferioare în ciuda unor bune capacităţi funcţionale, a unei supravegheri kinetoterapeutice, ergoterapeutice, psihomotrice şi educaţionale astfel încât sunt necesare consultaţii multidisciplinare pentru a lua decizii operatorii care să fie în favoarea copilului în funcţie de deficienţele sale, de capacităţile sale psiho-afective, intelectuale şi de mediul său socio-familial.
- Forme grave
Formele cele mai grave se prezintă cu o paraplegie senzitivo-motorie completă cu deficienţă intelectuală importantă şi sunt dificil de gestionat în ambulator. Aceste forme grave pot să necesite o integrare într-un centru de reeducare motorie pentru copii. Aceste centre trebuie să se ocupe de aspectele medicale dar de asemenea de cele de reabilitare şi educative cotidiene.
- Tratamentul recuperator
Tratamentul trebuie să fie precoce și se urmărește lupta împotriva paraliziilor, a retracturilor și a deformărilor.
Mielomeningocelul
Încă de la naştere, copilul trebuie să fie menţinut în decubit ventral ( pe burta ) şi leziunea să fie acoperită de comprese neadezive, aplicate delicat şi îmbibate în ser fiziologic, pentru a evita uscarea structurilor din care este compusă. Dacă copilul trebuie să fie transportat, trebuie să se evite contactul plăgii neurale cu alte suprafeţe, izolând cu o protecţie specială de alte suprafeţe de contact. Mielomeninocelul trebuie să fie operat, de preferat, în primele 24 ore, tratamentul chirurgical vizând înainte de toate să reducă riscul de infecţie şi să prezerve funcţia nervoasă.
Hidrocefalia
Închiderea chirurgicală a mielomeningocelului poate să aibă ca efect, la majoritatea copiilor, creşterea volumului de lichid cefalorahidian în cavităţile cerebrale (ventriculi, hidrocefalie). LCR este lichidul care circulă între creier şi craniu, în cavităţile cerebrale şi canalul medular, şi serveşte la nutriţia acestor structuri şi la protecţia structurilor cerebrale şi a măduvei spinării. O cantitate abundentă/mare de LCR provoacă o dilatare a cavităţilor cerebrale, care determină o presiune asupra ţesutului cerebral. La copii a căror fontanele sunt încă deschise, presiunea crescută determină o creştere a perimetrului cranian (macrocefalie prin hidrocefalie externă).
Printre tulburările asociate cu mielomeningocelul, hidrocefalia este aceea care se manifestă cel mai precoce şi al cărei tratament necesită, aproape întotdeauna o intervenţie chirurgicală.
Caracteristica clinică principală, în timpul primelor luni de viaţă este creşterea volumului cranian, verificat prin măsurări zilnice ale perimetrului cranian raportat la graficele standardizate. Dacă o dezvoltare anormală a craniului este depistată, copilul trebuie să fie examinat fără întârziere de către un neurochirurg.
Tratamentul chirurgical constă în instalarea unui şunt ventriculo-peritoneal (un tub lung şi flexibil cu valvă). Acest sistem permite drenarea excesului de LCR din ventriculi spre cavitatea peritoneală unde acesta este rezorbit.
OBIECTIVELE RECUPERĂRII PE GRUPE DE VÂRSTĂ ÎN SB
Toţi copii cu mielomeningocel, în cazul leziunilor congenitale ale nervilor şi ale măduvei, prezintă o alterare a forţei musculare a membrelor inferioare, şi uneori atingere a musculaturii abdominale şi a coloanei vertebrale. În ceea ce priveşte tratamentul, părinţii şi profesioniştii care lucrează cu copilul trebuie să fie conştienţi că ameliorarea forţei musculare nu depinde de calitatea sau tipul de exerciţii pe care îl face copilul, ci mai degrabă de gradul de nivel lezional al măduvei şi al rădăcinilor nervoase. Cu cât alterarea mişcării va fi mai redusă, cu atât vor fi mai mari şansele de a fortifica musculatura. Este deci imposibil de crescut forţa muşchilor atoni sau foarte slabi.
În primii trei ani de viaţă, independent de tipul de exerciţii fizice şi de activitatea practicată de către copil, se produc principalele modificări ale forţei, masei şi structurii musculare. Practic la toţi copii cu mielomeningocel, achiziţiile se produc lent, în principal datorită unei forţe musculare slabe, cu deformări ale coloanei vertebrale şi ale membrelor inferioare. Spre exemplu, un copil cu mielomeningocel poate să nu mergă în patru labe decât la vârsta de doi ani în loc de nouă sau zece luni, cum ar fi normal, sau chiar niciodată, din cauza unei musculaturi foarte hipotone.
In funcţie de creştere şi dezvoltare, obiectivele de tratament se modifică şi în consecinţă, tratamentul trebuie să fie adaptat necesităţilor fiecărui stadiu.
0 – 3 ani
Tratamentul începe cu o şedinţă de informare pentru părinţi asupra naturii problemei, folosind un limbaj clar, accesibil, cu ajutorul desenelor şi figurilor pentru a uşura înţelegerea informaţiilor furnizate. Echipa care îngrijeşte acest copil nu trebuie să pună accent doar pe îngrijirile necesare pentru vezica neurogenă şi alte complicaţii, ci deasemenea trebuie să se acorde o atenţie deosebită pe stimularea dezvoltării motorii şi cognitive.
Părinţii sunt învață exerciţiile şi activităţile ce trebuie realizate zilnic, în măsura posibilităţilor în favoarea jocului la momentul în care copilul este dispus să coopereze, subliniind că dezvoltarea începe prin achiziţia de la simplu la complicat. Spre exemplu, înainte de a reuşi să se aşeze fără sprijin, copilul trebuie să fie capabil să îşi ţină capul drept şi să se rostogolească.
3 – 6 ani
În acest stadiu, echipa de terapeuţi trebuie să definească capacitatea funcţională a copilului, atât în ceea ce priveşte locomoţia cât şi pentru activităţile cotidiene. Evaluarea parametrilor precum dezvoltarea psihomotorie, forţa musculară, deformările, echilibrul trunchiului şi a capacităţii de a sta în picioare, informarea kinetoterapeutului asupra potenţialului motor al copilului. Anumiţi copii reuşesc să meargă pe distanţe lungi, alţii doar în interiorul casei sau al şcolii.
Copiii cu un potenţial suficient în ceea ce priveşte ambulaţia pot să aibă nevoie de accesorii precum cârje,bastoane sau premergătoare pentru fazele iniţiale ale tratamentului.
Cei care prezintă o forţă musculară scăzută nu pot să meargă şi au nevoie de un cărucior cu rotile pentru a se deplasa în societate, la activităţile şcolare sau de timp liber. Este important ca aceştia să îl folosească şi acasă pentru a evita alte leziuni cutanate datorate imobilizării.
Pentru copiii care merg, ortezele şi intervenţiile chirurgicale pot să amelioreze locomoţia. Activităţile recomandate de către kinetoterapeut pentru prevenirea deformărilor sunt înlocuite de activităţi fizice adaptate precum nataţia, basket-ul şi dansul în căruciorul cu rotile. Aceste activităţi nu ajută doar la fortificarea musculaturii trunchiului şi a membrelor superioare, dar favorizează deasemenea şi integrarea socială. Părinţii trebuie să stimuleze copilul să participe la activităţi cotidiene precum alimentaţia, îmbrăcatul, toaleta, transferurile (din şi în fotoliul rulant), pentru a-l pregăti pentru o mai mare independenţă pentru perioada şcolară.
6 – 12 ani
Este posibil ca acei copii care nu merg până la varsta de 6 ani, să nu mai mergă niciodată, oricare ar fi tratamentul, independent de folosirea ortezelor sau de intervenţiile chirurgicale ortopedice. Trebuie ca în această perioadă să se dea o importanţă deosebită independenţei funcţionale, atât pentru copii care merg cât şi pentru cei care nu merg. Independenţa depinde de factori proprii copilului ca şi mediului în care trăieşte.
Adolescenţa
La această vârstă trebuie să se ofere prioritate socializării. Este important ca părinţii şi profesorii să încurajeze participarea la activităţi sportive şi de timp liber cu prietenii şi să-l ajute. Este deasemenea fundamental ca adolescentul să înţeleagă suferinţa de care suferă şi să cunoască aspectele şi consecinţele.
- Obiectivele recuperării SB
Complexitatea deficienţelor în domenii multiple (neurologice, ortopedice, urinare, intelectuale, psihoafective) impune o structură completă de reeducare (medic de recuperare, kinetoterapeut, ergoterapeuţi, psihoterapeut) şi posibilităţi de consult multidisciplinar cu medicul pediatru şi chirurgul care se ocupă de pacient.
- Faza iniţială, îngrijirea de scurtă durată
Medicul de recuperare intervine în această fază alături de pediatru pentru a putea pune în aplicare cât mai rapid o abordare multidisciplinară a copilului :
– se evaluează severitatea atingerii neuro-ortopedice
– asigurarea unei posturări corecte şi prevenirea escarelor şi a defomărilor
– informarea părinţilor privind nevoile de îngrijire a copilului
– până este posibil mersul acasă, se orientează copilul spre o structură specializată de reeducare funcţională pediatrică specializată, în ambulator sau în clinici specializate.
- Faza secundară
Aceasta priveşte toată perioada de creştere a copilului
Obiectivele îngrijirii vizate de echipa recuperare sunt:
– stabilizarea stării clinice pentru adaptarea fiziologică legată de consecinţele afectării neurologice
– obţinerea unei bune independeţe funcţionale
– educarea pacientului pentru a fi capabil să se îngrijească singur: control sfincterian, îngrijire cutanată, prevenirea deformărilor ortopedice
- Faza terţiară
Această fază a recuperării poate corespunde finalizării creşterii staturale când starea clinică se consideră stabilizată, atunci când se consideră că nu mai este nevoie de chirurgie ortopedică, sau incontinenţa urinară şi fecală sunt gestionate, sau riscul medular este îndepărtat, copilul este integrat (în mediul şcolar obişnuit sau nu) şi aparatura este definiv adaptată.
Kinetoterapia în spina bifida
Toţi copiii cu mielomeningocel, datorită leziunilor medulare şi de nervi spinali, prezintă tulburări de tonus şi forţă musculară la nivelul membrelor inferioare, uneori prezente şi la nivelul musculaturii abdominale şi paravertebrale.
Obiective şi metode kinetoterapeutice:
- Prevenirea şi corecţia contracturilor/retracturilor
Copiii cu spina bifida tind să dezvolte retracturi fie datorită dezechilibrelor musculare, fie datorită spasticităţii (mai rar). Retracturile se dezvoltă frecvent la nivelul şoldului, genunchiului şi piciorului. Mobilizarea articulară (pasivă, ajutată, asistată, activă), posturarea şi stretching-ul previn şi corectează retracturile.
- Muschii paralizați se întind de kinetoterapeut, de cel puţin 2-3 ori pe zi. Stretching-ul musculaturii toracelui şi musculaturii umărului este benefic pentru pacienţii ce folosesc fotolii rulante şi tind să aibă o postură cifozată.
- Stretching-ul tricepsului sural previne instalarea equinului, uneori asociind masajul.
- Stimularea dezvoltării neuromotorii a copilului
Mulţi copii cu spina bifida sunt paralizaţi în jumătatea inferioară a corpului. În ciuda afectării prezente, trebuie să-şi dezvolte funcţiile cognitive, de comunicare, motorii şi sociale la nivelul maxim permis de dizabilitate.
Copiii cu potenţial de mers vor necesita, în fazele iniţiale ale terapiei, cârje, bastoane, ajutătoare de mers. Cei cu hipotonie severă nu vor putea merge şi au nevoie de fotolii rulante pentru participarea la activităţile sociale.
Terapia kinetică funcţională, în scopul dezvoltării motorii şi combaterii deformărilor, se completează cu sporturi terapeutice: înotul, baschetul, voleiul şi dansul adaptat personelor în scaune cu rotile. Terapeutul va încuraja şi antrena activităţile vieţii zilnice (ADL) ca alimentaţia, îmbrăcarea, igiena personală, transferurile (din şi în scaunul cu rotile) în scopul câştigării independenţei pacientului.
- Tonifierea musculară – creşterea forţei musculare
- Se tonifiază toate grupele musculare active. Se începe cu rezistenţe mici, se creşte progresiv rezistenţa şi numărul de repetări.
- Se indică antrenament de forţă musculară de 3 ori pe săptămână.
- Nu se tonifiază aceleaşi grupe musculare în zile consecutive.
- În scopul menţinerii posturii corecte a trunchiului, balansului şi echilibrului, pacienţii dependenţi de fotoliul rulant necesită tonifierea musculaturii umărului şi spatelui.
- Pacienţii care au mişcare activă la membrele inferioare vor tonifia musculatura cu inervaţie prezentă şi vor face exerciţii de ridicare-aşezare.
- Se variază tipul exerciţiilor de tonifiere pentru a preveni leziunile prin suprasolicitare musculară.
- Rezistenţele folosite la pacienţii cu spina bifida pot fi ganterele, scripeţi cu greutăţi, mingi medicinale, benzi elastice.
- Schema unui program kinetic la copilul cu spina bifida
Mobilizările articulare (ROM) se execută de cel puţin două ori pe zi. Dacă redoarea articulară s-a instalat deja, mobilizările şi stretching-ul se execută mai des şi pe o durată mai mare de timp. Dacă articulaţia este rigidă sau dureroasă, mobilizarea se precede de aplicaţii de caldură pe muşchi şi articulaţie.
Căldura reduce durerea şi relaxează musculatura. Poate fi aplicată sub formă de compresă caldă, apă caldă, parafină.
Articulaţia se mobilizează lent, pe întreaga amplitudine de mişcare.
Nu se forţează şi se opreşte stretching-ul atunci cînd apare durerea.
Se menţine articulaţia în poziţia întinsă cca 20-30 sec.
Copilul trebuie motivat să efectueze cât mai mult activ exerciţiul.
Exerciţii cu rezistenţă (bandă elastică) din şezând
- Se stă şezând cu spatele drept şi piciorele bine sprijinite pe sol.
- Se începe cu câteva repetiţii, se creşte până la 12 repetiţii pe măsura creşterii forţei musculare.



No Comments